现代社会的快节奏生活、工作压力、环境噪声等因素,导致许多人面临睡眠问题,加之近三年疫情对精神健康进一步产生冲击,后疫情时代,人们的睡眠健康仍亟需关注。
《中国睡眠研究报告2024》显示,2023年12月对6255名18-73岁的中国居民进行线上调查后发现,52.8%被调查者认为过去一个月,有至少一天晚于凌晨2点才上床睡觉,感到自己睡眠时间不够的比例为36.5%,觉得没有休息过的比例为11.7%,每周超过4天感到睡眠不足的比例为15.8%。
睡眠健康是国民健康的重要组成部分,关系到每个人的生活质量和幸福感,及时发现潜在的睡眠问题,并进行早期干预和治疗,可以降低相关疾病的发病风险,提高防治效果。这对于提高全民健康素质,减轻医疗负担,具有重要的现实意义。
失眠的诊断
失眠障碍是睡眠-觉醒障碍中最常见的类型,可以是一个独立的疾病,也可以是某种疾病的症状之一。此外,失眠还可以与其他疾病共病,在诊断其他疾病的同时不影响失眠障碍的诊断。
建立失眠障碍的诊断,需符合以下条件:
1. 存在以下症状之一:入睡困难、睡眠维持障碍、早醒、睡眠质量下降或夜间睡眠晨醒后无恢复感。
2. 在有条件睡眠且环境适合睡眠的情况下仍然出现上述症状。
3. 患者主诉至少有下述1种与睡眠相关的日间功能损害:①疲劳或全身不适;②注意力、注意维持能力或记忆力减退;③学习、工作和(或)社交能力下降;④情绪波动或易激惹;⑤日间思睡;⑥兴趣、精力减退;⑦工作或驾驶过程中错误倾向增加;⑧紧张、头痛、头晕,或与睡眠缺乏有关的其他躯体症状;⑨对睡眠过度关注
失眠的治疗
失眠障碍的治疗措施包括药物治疗和非药物治疗。
非药物治疗的目的在于改变失眠患者不良的心理及行为因素,增强患者自我控制失眠障碍的信心,
药物治疗是针对失眠障碍患者的常用治疗手段,其目标是缓解症状,改善睡眠质量和/或延长有效睡眠时间,缩短睡眠潜伏期,减少入睡后的觉醒次数,提高患者对睡眠质和量的主观满意度。

目前临床上治疗失眠的药物主要包括苯二氮䓬受体激动剂(BZRAs)、褪黑素受体激动剂和具有催眠效果的抗抑郁药等。抗组胺药(如苯海拉明)、褪黑素及缬草提取物虽然具有催眠作用,但临床证据有限,不宜作为失眠的常规用药。
综合疗效和安全性,苯二氮䓬类受体激动剂是临床镇静催眠治疗的主流,是临床一线选择。
用药原则
(1)了解患者既往用药史,为更恰当地选择药物提供参考依据。
(2)个体化用药。从最小有效剂量开始,根据治疗反应调整剂量,但要限制在治疗剂量范围内,尽量以最小剂量达到满意效果。
(3)合理选择药物。根据患者失眠障碍的不同临床特征选择不同半衰期的药物。
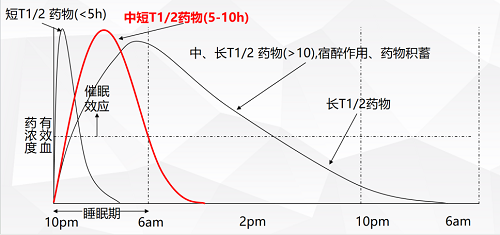
根据图解可知:
短半衰期药物有效血药浓度维持时间短,主要用于改善入睡困难症状,但对于睡眠维持困难、早醒的患者疗效欠佳。
中短半衰期药物可以同时治疗入睡困难、睡眠维持困难、早醒问题,且宿醉作用少见。
中、长半衰期药物虽然可以治疗各种失眠问题,但由于药效维持时间长,次日宿醉作用明显,长期服用还会有药物积蓄问题。
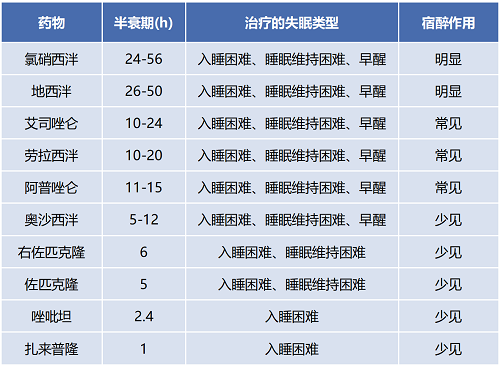
临床常见治疗失眠的药物
(4)把握按需、间断、足量的用药原则。一般每周服药3-5d,用药持续时间一般不超过3-4周,必要时在权衡利弊的基础上,适当调整疗程。对需要长期用药者,宜“按需服药”。
(5)动态评估,适时调整治疗方案。用药过程中要重视对患者睡眠的评估,适时调整剂量及用药时间。短于4周的药物干预可选择连续治疗,超过4周的药物干预需要每个月定期评估。
(6)合理撤药。宜采用逐渐减药的撤药方法,以免出现撤药反应和反跳性失眠。
(7)预防依赖/成瘾。药物依赖/成瘾的倾向个体差异较大,常常与遗传素质,药物种类、剂量和使用时间等有关。在治疗过程中要及时发现依赖与成瘾的早期表现,给予相应的对策。
(8)告知注意事项。对服药可能出现的不良反应及注意事项予以告知,如服药期间避免驾车或从事危险性作业等。
总结
治疗失眠障碍需明确病因,在认知行为治疗和睡眠健康教育的基础上酌情给药,并根据失眠的不同临床特征、综合药物有效性、安全性等合理选择。
苯二氮䓬受体激动剂是临床治疗失眠的一线药物,主要包括BZDs和Z药,对失眠患者的睡眠潜伏期、入睡后觉醒时间和总睡眠时间等有一定程度的改善。
Z药更适用于单纯的入睡困难患者,优势是起效快,宿醉作用少见。
BZDs对睡眠维持困难和早醒患者疗效更理想,同时解决患者的焦虑问题。其中奥沙西泮平均半衰期7-8小时,最接近生理睡眠时间,且醒后几乎没有宿醉作用。